Investigadores de la Universidad de Ginebra (UNIGE), en Suiza, demuestran la facilidad de algunas células pancreáticas humanas para producir insulina. En la diabetes, este tipo de conversión celular podría compensar la pérdida o disfunción de las células que producen naturalmente esta hormona, según los resultados de su trabajo, que se describen en un artículo publicado en la revista 'Nature'.
Los libros de texto de biología nos enseñan que los tipos de células adultas permanecen fijas en la identidad que han adquirido tras la diferenciación. Al inducir a las células pancreáticas humanas que no producen insulina a modificar su función para producir insulina de manera sostenible, estos científicos muestran que la capacidad de adaptación de nuestras células es mucho mayor de lo que previamente se pensaba. Además, esta plasticidad no sería exclusiva de las células pancreáticas humanas.
El páncreas humano alberga varios tipos de células endocrinas (alfa, beta, delta, épsilon e & Upsih;) que producen diferentes hormonas responsables de regular los niveles de azúcar en la sangre. Estas células se agrupan en pequeños grupos, llamados islotes pancreáticos o islotes de Langerhans. La diabetes se produce cuando, en ausencia de células beta funcionales, los niveles de azúcar en la sangre se descontrolan.
En la Facultad de Medicina de UNIGE, el profesor Pedro Herrera y su equipo ya habían demostrado, en ratones, que el páncreas tiene la capacidad de regenerar nuevas células de insulina a través de un mecanismo espontáneo de cambio de identidad de otras células pancreáticas. Pero ¿qué pasa con el ser humano? Además, ¿es posible promover artificialmente esta conversión?
De una hormona a otra: Un cambio a largo plazo
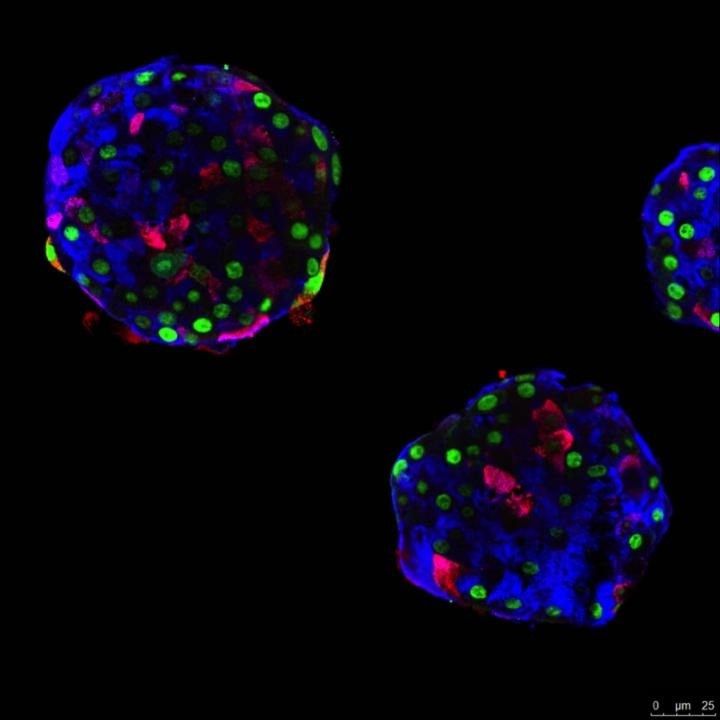
Para explorar si las células humanas tienen esta capacidad de adaptación, los científicos de Ginebra utilizaron islotes de Langerhans de donantes diabéticos y no diabéticos. Primero clasificaron los diferentes tipos de células para estudiar dos de ellos en particular: células a (productoras de glucagón) y células Upsih (células de polipéptido pancreático). "Dividimos nuestras células en dos grupos: uno donde presentamos solo un marcador de células fluorescentes y el otro donde, además, agregamos genes que producen factores de transcripción de insulina específicos para las células beta", explica Pedro Herrera.
Luego, los investigadores reconstruyeron "pseudo-islotes", con solo un tipo de célula a la vez para estudiar con precisión su comportamiento. "La primera observación fue que el simple hecho de agregar células, incluso en pseudo-islotes monotípicos, estimula la expresión de ciertos genes vinculados a la producción de insulina, como si las células 'no beta' detectaran naturalmente la ausencia de sus 'hermanas'. Para que las células comiencen a producir insulina, tuvimos que estimular artificialmente la expresión de uno o dos genes clave de células beta", describe el primer autor de este trabajo, Kenichiro Furuyama, investigador del Departamento de Medicina Genética de la Facultad de Medicina de la UNIGE.
Una semana después de que comenzara el experimento, el 30 por ciento de las células alfa producían y secretaban insulina en respuesta a la glucosa. Las células & Upsih, bajo el mismo tratamiento, fueron aún más efectivas y numerosas en la conversión y la secreción de insulina en respuesta a la glucosa.
En un segundo paso, los científicos trasplantaron estos pseudo-islotes monotípicos de células alfa humanas modificadas a ratones diabéticos. "Las células humanas demostraron ser muy efectivas. ¡Los ratones se recuperaron!", celebra Pedro Herrera. "Y como se esperaba, cuando se retiraron estos trasplantes de células humanas, los ratones se volvieron diabéticos nuevamente. Obtuvimos los mismos resultados con células de donantes tanto diabéticos como no diabéticos, lo que demuestra que esta plasticidad no está dañada por la enfermedad. Además, esto funciona a largo plazo: seis meses después del trasplante, los pseudo-islotes modificados continuaron secretando insulina humana en respuesta a la glucosa alta", añade.
Células más resistentes en la diabetes autoinmune
Un análisis detallado de estas células humanas de glucagón que se han convertido en productoras de insulina muestra que conservan una identidad celular cercana a la de las células alfa. La diabetes autoinmune, o diabetes tipo 1, se caracteriza por la destrucción de las células beta por el sistema inmunológico de los pacientes.
Los científicos luego se preguntaron si estas células alfa modificadas también serían atacadas por la autoinmunidad, ya que siguen siendo diferentes de las células beta. Para probar su resistencia, las cultivaron conjuntamente con células T de pacientes con diabetes tipo 1. "Encontramos que las células alfa modificadas desencadenaron una respuesta inmunitaria más débil y, por lo tanto, es menos probable que se destruyan que las células beta nativas", agrega.Hoy en día, el trasplante de páncreas se realiza en casos de diabetes extremadamente grave, mediante el trasplante de todo el páncreas o, preferiblemente, solo de los islotes pancreáticos, un enfoque mucho menos invasivo. Esta técnica es muy efectiva, pero tiene sus límites: como cualquier trasplante, va de la mano con un tratamiento inmunosupresor. A pesar de esto, las células trasplantadas desaparecen después de algunos años.
"La idea de utilizar las capacidades regenerativas intrínsecas del cuerpo humano tiene sentido aquí", enfatiza Pedro Herrera. Sin embargo, quedan muchos obstáculos antes de que se pueda proponer un tratamiento resultante de nuestro descubrimiento. "De hecho, debemos encontrar una forma (farmacológica o mediante terapia génica) para estimular este cambio de identidad en las células afectadas dentro del páncreas del paciente, pero sin causar efectos adversos en otros tipos de células", subraya.